Cure e rimedi per la stomatite
Col termine stomatite ci si riferisce ad un processo infiammatorio che si manifesta nel cavo orale. La stomatite colpisce indistintamente maschi e femmine, giovani o adulti, può essere acuta o cronica, diffusa o localizzata. Le zone del cavo orale maggiormente colpite da questo problema sono: il palato, la superficie interna delle guance, la lingua, le labbra e le gengive. Le manifestazioni tipiche dell’infiammazione nella mucosa del cavo orale sono:
- gengiviti;
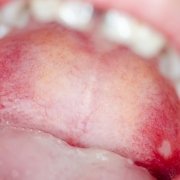
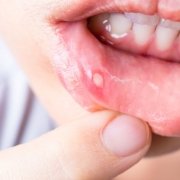
- ulcere o afte della bocca che causano dolore;
- glossiti;
Il forte fastidio causato dalla stomatite può provocare un calo dell’appetito e dolore durante l’assunzione di cibo. La conseguente variazione della dieta altera dunque lo stato nutrizionale portando a disidratazione e malnutrizione.
Cosa fare – ⬆️
Sebbene la stomatite sia tendenzialmente classificata come un disturbo lieve, è opportuno riconoscere tempestivamente questa malattia. Il processo infiammatorio infatti risulta estremamente fastidioso e si può aggravare se non viene curato immediatamente. I sintomi sono: dolore durante l’assunzione di cibo, quando si parla e quando si lavano i denti e aumento della sensibilità al caldo e al piccante. Compaiono tipicamente anche rossore, gonfiore, pustole, afte e possono esserci perdite di sangue.
Con l’aiuto del dentista si deve fare attenzione a distinguere le ulcere labiali contagiose causate dall’Herpes simplex dalle afte della stomatite. Può aiutare l’utilizzo di collutori antisettici per disinfettare la bocca. In alcuni casi, si possono assumere di farmaci da banco che alleviano i sintomi (vedi oltre).
NB. La diagnosi spetta al medico
Tra le cose da fare è importante identificare le cause scatenanti e riconoscere eventuali stomatiti idiopatiche, per procedere col trattamento idoneo. Le cause della stomatite possono essere:
- allergie o intolleranze alimentari. In tal caso si dovrà eliminare l’allergene o la molecola che provoca la reazione;
- carenze nutrizionali che richiedono una dieta mirata;
- stress fisico e mentale che richiede una correzione dello stile di vita;
- abbassamento delle difese immunitarie della bocca;
- malattie più importanti autoimmuni o che riguardano il sistema endocrino ed il metabolismo;
- assunzione di alcuni farmaci;
- agenti irritanti a livello chimico o fisico, come ad esempio le protesi dentarie mobili;
- presenza di un polimorfismo genetico che aumenta la concentrazione di IL-1 e TNF-alfa scatenando l’infiammazione della stomatite;
- infezioni da batteri, funghi o virus, anche peggiorate da scarsa igiene orale.
stomatite cure e rimedi – Studio Motta Jones, Rossi & Associati
Cosa non fare – ⬆️
- Trascurare la comparsa dei primi segnali e rischiare che la malattia si aggravi;
- cercare di diagnosticare da soli la malattia e di distinguerla dall’Herpes simplex senza rivolgersi al dentista. In tal modo si rischia di seguire una terapia inadeguata e peggiorare l’eventuale presenza di Herpes;
- evitare di effettuare i test per la diagnosi di allergie e intolleranze;
- continuare ad usare prodotti che hanno causato la malattia;
- seguire una dieta alimentare disordinata, che può provocare carenze nutrizionali;
- persistere in condizioni di forte stress psico-fisico;
- trascurare eventuali problemi al sistema endocrino, malattie autoimmuni e del metabolismo;
- assumere farmaci di cui notoriamente si ha scarsa tolleranza;
- fare uso di prodotti irritanti a livello chimico o fisico;
- trascurare la quotidiana e corretta igiene orale;
- trascurare la terapia farmacologica prescritta dal dentista;
- assumere cibi e bevande che facilitano la comparsa della malattia;
- fumare
Cosa mangiare – ⬆️
Numerosi alimenti sono ricchi di nutrienti utili all’organismo. La loro assenza dalla dieta può favorire la comparsa della stomatite. Alcuni nutrienti che aiutano il sistema immunitario sono:
- Vitamina C presente in alimenti come lattuga, peperoni, broccoli, cicoria, patate novelle, cappuccio, pomodori, agrumi, kiwi, ciliegie, ananas, fragole, prezzemolo, ecc.;
- Acido folico presente nel fegato, in vari ortaggi, in frutta e legumi;
- Zinco presente nel pesce, nei cereali, nei legumi, nella carne rossa, nella frutta secca;
- Ferro presente nelle uova, nel tessuto muscolare di animali e pesci, nelle frattaglie;
- Probiotici presenti negli alimenti fermentati come yogurt, latticello, tofu, tempeh;
- Vitamina B12 presente nei medesimi alimenti che contengono maggiormente il ferro;
- Vitamina B5 presente nelle frattaglie, nelle uova, nei funghi, nei cereali integrali;
- Vitamina B1 presente nel fegato, nel rene, nei legumi e nei cereali integrali;
- Vitamina PP presente nei cereali, nella carne e nei prodotti della pesca;
Vitamina D presente nel pesce, nell’olio di pesce e nel tuorlo dell’uovo.
Cosa non mangiare – ⬆️
Alcuni alimenti favoriscono l’insorgenza della stomatite e ne peggiorano la sintomatologia:
- alcool;
- caffè;
- cibi e bevande molto caldi;
- alimenti piccanti;
- glutine, per chi soffre di celiachia
Cure e rimedi naturali – ⬆️
Determinati integratori alimentari nonché piante ad azione officinale e rimedi fitoterapici facilitano la scomparsa dei sintomi della stomatite. Vediamo quali prodotti dell’erboristeria possono aiutare a prevenire l’insorgenza della malattia:
- estratti o tisane di piante immunostimolanti come Androgafis, Astragalo, Echinacea, Eleuterococco, Vischio, Uncaria, Cordyceps, Aglio, Aloe gel, Curcuma;
- Calendula, per un’azione antiflogistica e cicatrizzante;
- Ribes, dal potere antinfiammatorio;
- Rosa canina, ad alto contenuto di vitamina C;
- Limone, disinfettante e ad alto contenuto di vitamina C;
- Propoli, come antisettico;
- Vitamina C, dalle proprietà immunostimolanti e antiossidanti;
- Vitamina D, potente immunostimolante;
- Probiotici, a base di lattobacilli e bifidobatteri.
Stomatite – Studio Motta Jones, Rossi & Associati
Cure farmacologiche – ⬆️
I farmaci più comunemente prescritti per trattare il problema sono:
- collutori medicati che contengono molecole specifiche quali
- Desametasone, un corticocosteroide che attenua i sintomi,
- Tetraciclina, un antibatterico che inibisce la sintesi proteica,
- Nistatina, un antibiotico che inibisce le funzioni della membrana citoplasmatica,
- Difenidramina, un antistaminico e anestetico locale;
- Pomate antinfiammatorie quali
- Desametasone,
- Triamcinolone,
- Amlexanox;
- Antibiotici, antimicotici o antivirali prescritti dal medico quando c’è infezione;
- Anestetici e antidolorifici, per alleviare il dolore causato dalla lesione, quali
- Sucralfato,
- Lidocaina,
- Medicamenti protettivi o di barriera.
Prevenzione – ⬆️
Quando si conoscono le cause scatenanti della stomatite in un paziente che ne soffre con frequenza, è importante prendere alcuni accorgimenti:
- eseguire una quotidiana e accurata igiene orale;
- usare un collutorio;
- usare lo spazzolino da denti ed il dentifricio;
- seguire una dieta alimentare equilibrata e priva di molecole non tollerate;
- limitare il consumo di alcolici;
- limitare lo stress chimico e fisico;
- non fumare.
Trattamenti medici – ⬆️
Non esistono specifici trattamenti medici della stomatite. Alcuni interventi di correzione dei denti vengono presi in considerazione nei pazienti in cui la stomatite è una delle conseguenze di problemi collegati alla dentatura.