Lesioni gengivali da protesi e da spazzolino: cause principali e rimedi
/in Malattie infiammatorie/da Studio MottarossiMalattie delle gengive, cura della gengivite e della parodontite
/in Malattie infiammatorie/da Jason Motta JonesINDICE
- Prevenzione malattie delle gengive
- Problemi alle gengive: sintomi
- Gengivite sintomi e cura
- Principali cause della gengivite
- Le diverse tipologie di parodontite
- Gengive gonfie e parodontite
- Parodontite sintomi
- Cause della parodontite
- Diagnosi della parodontite
- Parodontite cura
Molti pazienti si rivolgono al nostro studio per la cura delle malattie delle gengive. Le gengive sono i tessuti molli che circondano i denti e l’osso sottostante e la parodontologia è la branca dell’odontoiatria che studia e cura le malattie gengivali.
Non tutti sanno che in campo medico-scientifico, le gengive sono suddivise in due macro-tipologie:
- la gengiva libera, ossia quella zona di gengiva che delimita il dente e non è strettamente adesa ad esso;
- la gengiva aderente, che si trova al di sotto di quella libera ed è fortemente adesa all’osso che supporta la radice del dente (osso alveolare).
Le gengive hanno una funzione molto importante per la tutela della nostra salute orale, infatti devono isolare e proteggere il tessuto di sostegno del dente, detto parodonto, dall’ambiente esterno.
↑LA PREVENZIONE DELLE MALATTIE DELLE GENGIVE
I problemi alle gengive rappresentano un disagio molto comune, un problema che spesso viene trascurato e che può peggiorare con il tempo. Si stima che i disagi legati alle gengive affliggono più del 30% della popolazione mondiale. Statisticamente vengono maggiormente colpite le donne in età adulta, dopo i 40 anni.
La gengivite è un campanello d’allarme che deve essere tenuto in seria considerazione. L’infiammazione gengivale indica l’insorgere di un problema che, se diagnosticato e trattato tempestivamente, può essere risolto in tempi brevi e senza interventi invasivi. Se trascurata, invece, si può evolvere in un disturbo più grave che, nei casi più seri, ha conseguenze spiacevoli come la perdita dei denti.
I punti chiave della prevenzione sono:
- l’accurata igiene orale dopo i pasti con uno spazzolino con setole morbide, dentifricio, filo interdentale e collutorio disinfettante;
- una corretta alimentazione ricca di calcio e vitamine;
- la periodica pulizia dei denti professionale dal dentista.
↑PROBLEMI ALLE GENGIVE: SINTOMI
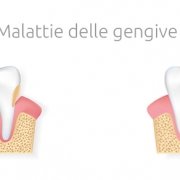
Quando le gengive sono sane, il loro colore è rosa, la loro consistenza è dura e presentano una forma regolare attorno ai denti. Inoltre, se le gengive sono in buona salute non sanguinano. Al contrario, quando le gengive sono infiammate hanno un colore più scuro, possono sanguinare se spazzolate e spesso presentano una forma irregolare attorno ai denti. Questo fenomeno è esteticamente sgradevole e piuttosto comune durante le gengiviti. Se persiste una condizione di gengive arrossate e irritate è opportuno effettuare un controllo dal dentista di fiducia.
↑GENGIVITE SINTOMI E CURA
La gengivite è un’infiammazione dei tessuti gengivali caratterizzata da gengive rosse e gonfie, calore e sanguinamento.
Gli specialisti del nostro studio dentistico di Milano si occupano della diagnosi e della terapia delle malattie delle gengive.
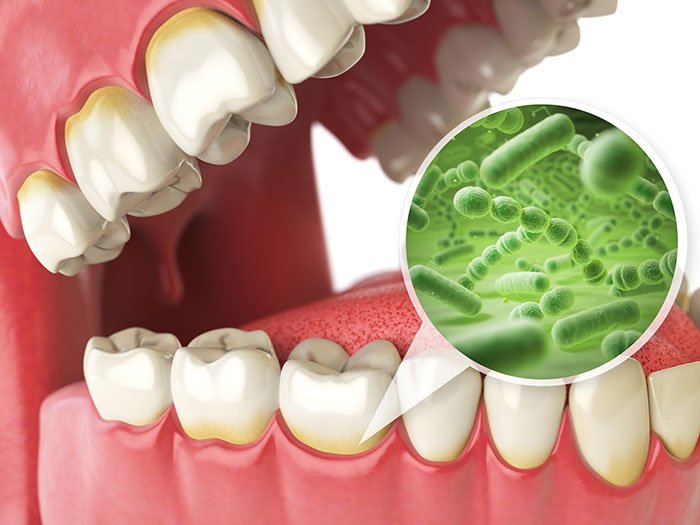
Le cause della gengivite sono prevalentemente dovute a un accumulo di placca batterica che si deposita sulla superficie dura del dente e all’interno della zona tra gengiva libera e radice del dente.
La cura evita l’insorgere di altri problemi correlati, tra cui:
- anomalie morfologiche e strutturali dei denti, ossia un’alterazione dell’aspetto esterno e della struttura interna dei denti;
- fratture radicolari, ossia le fratture di una o più radici dei denti;
- presenza di Epulidi, ossia una condizione caratterizzata da lesioni iperplastiche benigne dei tessuti molli tipicamente localizzate sulla gengiva. Tale condizione si può talvolta osservare nelle gestanti con lesioni definite epulidi gravidiche.
↑PRINCIPALI CAUSE DELLA GENGIVITE
La gengivite può anche essere associata alla produzione di ormoni fisiologica e legata a determinati periodi di vita come la pubertà e la gravidanza. Nella gengiva sono presenti recettori del progesterone e degli estrogeni. Ciò spiega il motivo per cui, in presenza di uno squilibrio ormonale o di un incremento degli ormoni sessuali, le nostre gengive sono più sensibili e delicate.
La gengivite è una condizione che spesso colpisce i pazienti che vivono situazioni di malnutrizione. È noto che nei paesi in via di sviluppo, vi è un alto tasso di malattie delle gengive. La carenza di alcune vitamine fondamentali, come la vitamina C, la vitamina A, la vitamina B2 e B12, favorisce l’insorgere di gengiviti.
Accumulo di placca e malattie delle gengive
L’accumulo di placca batterica lungo il margine gengivale è una delle cause principali che scatena l’infiammazione dei tessuti molli. I batteri responsabili di queste infiammazioni sono prevalentemente di due tipologie cioè cocchi (diplococchi, tetracocchi, stafilococchi) e bacilli di forma bastoncellare.
Il tartaro non attacca direttamente la gengiva e i tessuti molli, ma aggrava l’infiammazione gengivale poiché favorisce l’adesione e l’ulteriore accumulo batterico.
I primi sintomi clinici di una gengivite si riscontrano dopo circa una settimana dal deposito batterico sulle superfici dentali. Nel momento in cui inizia la degenerazione dei fibroblasti gengivali, si perde la compattezza del tessuto gengivale che causa gonfiore, infiammazione, dolore e in alcuni casi sanguinamento.
La gengivite reversibile può sfociare in parodontite irreversibile se trascurata.
↑LE DIVERSE TIPOLOGIE DI PARODONTITE
Possiamo elencare quattro tipologie di parodontite:
- la parodontite cronica, che è la forma più comune, causata dall’eccessivo accumulo di placca batterica. È caratterizzata da un decorso piuttosto lento e moderato nei sintomi, ma può aggravarsi velocemente se trascurata;
- la parodontite aggressiva, che è la forma più veloce sia nella presenza dei primi sintomi, che nell’avanzamento della malattia;
- la parodontite che si manifesta a seguito di altre patologie di cui è affetto il paziente (malattie del sangue, malattie immunodeficienti, disordini genetici);
- la parodontite ulcerativa necrotizzante, che si manifesta in forma aggressiva ed è caratterizzata da un’infiammazione molto dolorosa accompagnata da necrosi dei tessuti parodontali.
↑GENGIVE GONFIE E PARODONTITE
La parodontite o piorrea è un’infiammazione del parodonto profondo, ossia dei tessuti a sostegno del dente. È caratterizzata dalla perdita progressiva della zona di adesione che crea l’interfaccia tra osso-gengiva da un lato e radice dentale. Il risultato di questo deterioramento è irreversibile e, se non diagnosticato e curato in tempo, il dente perde il suo sostegno e diventa mobile. Un dente del genere è destinato a essere estratto o verrà comunque perso.
Il parodonto, noto anche con i termini periodonto o tessuto parodontale, è costituito dai seguenti elementi:
- l’osso alveolare;
- il cemento radicolare, che riveste la radice del dente;
- la gengiva;
- il legamento parodontale.
La differenza tra gengivite e parodontite
Il nostro studio dentistico è specializzato in parodontologia, una branca dell’odontoiatria che si occupa della prevenzione, della diagnosi e della cura delle malattie gengivali e parodontali.
La gengivite è uno stadio antecedente alla parodontite e rientra nell’ambito della parodontopatia. La gengivite rappresenta una situazione clinica in cui l’infiammazione non ha ancora colpito l’osso di sostegno del dente ed è di solito facilmente risolvibile. In questi casi, siamo in presenza di una patologia che è caratterizzata da gengive che sanguinano, che sono irritate e rosse. Il dente, però, risulta stabile e non si muove, poiché i tessuti di sostegno non sono pericolosamente compromessi. La gengivite non curata sfocia in piorrea o parodontite.
↑PARODONTITE SINTOMI
I pazienti con problemi gengivali, che si rivolgono al nostro studio dentistico associato, spesso avvertono uno o più sintomi, quali:
- gengive doloranti;
- gengive infiammate;
- recessioni gengivali (le cosiddette gengive ritirate);
- aumento dello spazio tra i denti, dovuto a un’instabilità dentale o alla recessione gengivale;
- spostamento dei denti;
- ascessi parodontali, ossia fenomeni caratterizzati dalla presenza di pus all’interno dei tessuti gengivali che circondano il dente;
- sanguinamento delle gengive durante le pratiche di igiene dentale;
- alitosi;
- perdita dei denti;
- alterazioni morfologiche delle strutture dentali che provocano malocclusioni dei denti.
↑CAUSE DELLA PARODONTITE
Esistono numerosi fattori di rischio che predispongono alcuni pazienti alla gengivite e alla parodontite, tra questi:
- il fumo;
- i cambiamenti ormonali, dovuti a determinati periodi dello sviluppo (pubertà) o in determinate condizioni fisiologiche (gravidanza, menopausa);
- il diabete;
- le malattie immunodeficienti, come l’Aids;
- l’assunzione di alcuni farmaci (antiepilettici, alcuni antidepressivi, alcune pillole anticoncezionali e in generale quei farmaci che tendono a ridurre la salivazione);
- i fattori genetici ed ereditari;
- lo stress;
- la scarsa igiene orale;
- le carenze alimentari, in particolare la carenza di calcio, vitamina C, vitamina A, vitamina B2 e vitamina B12;
- l’avanzare dell’età;
- gli interventi di ricostruzione dei denti con materiali e capsule non adeguate.
↑DIAGNOSI DELLA PARODONTITE
Presso il nostro studio odontoiatrico ci occupiamo della diagnosi e della terapia dei problemi parodontali. Nello specifico, la prima fase del nostro lavoro è la diagnosi della parodontite. Mediante l’uso di una sonda parodontale, siamo in grado di misurare la profondità delle tasche gengivali e di verificare l’eventuale predisposizione al sanguinamento a seguito di una leggerissima stimolazione delle gengive. La sonda parodontale viene inserita sotto il bordo gengivale e in una situazione di parodontite ì scende per più di 3 mm, causando il sanguinamento latente sottostante.
L’esame radiografico ci consente di diagnosticare la malattia parodontale. L’esame radiologico completo endorale consiste in una serie di radiografie di tutta la dentatura, dell’osso di sostegno e del legamento parodontale.
↑PARODONTITE CURA
La terapia per la cura della parodontite si basa sull’eliminazione dell’infiammazione gengivale e dei fattori scatenanti (accumulo di placca batterica, formazione di tasche parodontali).
Nella gestione di un piano terapeutico efficace per la risoluzione delle malattie parodontali, teniamo in considerazione tutti i fattori causali. Il nostro obiettivo è quello di pulire le tasche gengivali per prevenire un ulteriore deterioramento dell’osso e del tessuto.
In alcuni casi, la parodontite nel paziente è in uno stato piuttosto avanzato e si rende necessario intervenire chirurgicamente. Le tipologie di intervento chirurgico adottate sono:
- la chirurgia resettiva, che consente di modellare l’osso di sostegno del dente, allo scopo di appianare le tasche parodontali infiammate e deteriorate;
- la chirurgia rigenerativa, che consente di riempire i tessuti molli e duri compromessi dalla malattia parodontale, mediante l’inserimento di bio-materiali.
Dolore articolazione temporo mandibolare: cause e rimedi del disturbo
/in Malattie infiammatorie/da Enrico RivaCome curare le afte della bocca: ecco le cause e i rimedi comuni
/in Malattie infiammatorie/da Studio MottarossiChi soffre di stomatite aftosa ricorrente cerca spesso informazioni su come curare le afte della bocca. La patologia che porta alla frequente comparsa di afte all’interno del cavo orale è molto fastidiosa al punto, in alcuni casi, da rendere difficoltoso anche mangiare. Sebbene non si tratti di una malattia grave, quasi tutti ne hanno sofferto almeno una volta nella vita. Conoscere le cause ed i rimedi principali potrà aiutare a ridurre il verificarsi del problema e ad accelerarne la soluzione.
COSA SONO LE AFTE?
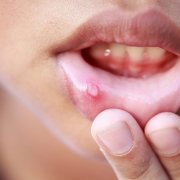
Per comprendere come curare le afte della bocca risulta utile innanzi tutto capire cosa sono e come riconoscerle. Si tratta di ulcere di piccole dimensioni che compaiono a livello superficiale sui tessuti molli della mucosa orale. Alcune parti della bocca dove si presentano comunemente sono:
- all’interno delle guance,
- nelle labbra,
- sulla lingua,
- alla base delle gengive.
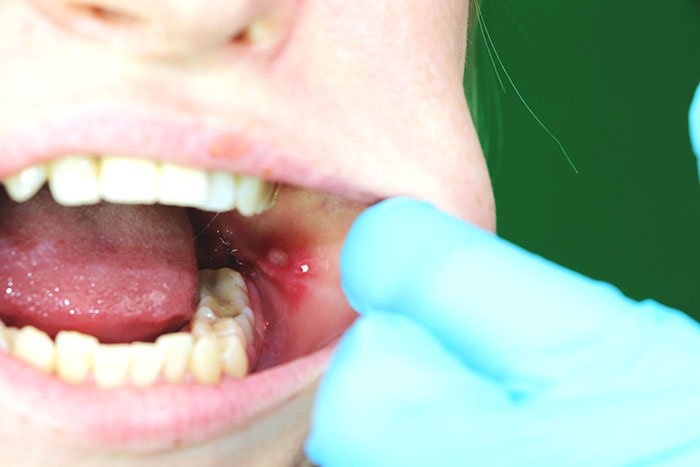
come-curare-le-afte-della-bocca – Studio Motta Jones, Rossi e Associati
Le afte somigliano a delle bolle ed hanno una forma tondeggiante. All’inizio possono essere solo delle piccole puntine e poi crescono di dimensioni. Solitamente hanno una circonferenza di massimo 3 o 4 millimetri. Il colore delle afte è bianco giallastro e sono circondate da un alone rosso. Nella maggior parte dei casi queste bolle guariscono da sole in una settimana circa.
PRINCIPALI CAUSE DELLE AFTE DELLA BOCCA
La medicina non è ancora in grado di stabilire con esattezza quali siano le cause della comparsa delle afte nel cavo orale. Si è registrata, però, una coincidenza del manifestarsi della patologia in concomitanza con altri problemi. Alcuni fattori scatenanti sembrerebbero essere:
- la febbre;
- l’abbassamento delle difese immunitarie;
- la cattiva nutrizione;
- le allergie e le intolleranze alimentari;
- la mancanza di ferro o vitamine;
- traumi subiti a livello locale, ad esempio in un periodo in cui si effettuano particolari cure dei denti;
- periodi di forte stress e stanchezza;
- alterazioni ormonali.
SINTOMI DELLA STOMATITE AFTOSA: ECCO COME RICONOSCERE LE AFTE
Se avete ormai chiaro come curare le afte della bocca perché ne soffrite con ricorrenza, è importante non confonderle con altri problemi del cavo orale. Alcuni sintomi aiutano a riconoscerle facilmente e a distinguerle da patologie differenti. Solitamente, prima ancora che compaia la bolla, si avverte sul tessuto molle una sensazione di bruciore. In seguito si forma l’ulcera che fa male soprattutto al contatto con cibo, posate o altro. Dopo qualche giorno dai primi sintomi e prima della scomparsa dell’afta, il dolore è presente anche se non si tocca la parte interessata. Quando le bolle si trovano dietro la lingua, sul pavimento della bocca e dove ci sono inserzioni muscolari, possono causare un’alterazione della motilità della lingua e difficoltà a deglutire. Può anche capitare che la stomatite aftosa porti ad un gonfiore dei linfonodi laterocervicali. A differenza delle vesciche causate dall’herpes, le afte non sono contagiose.
COME CURARE LE AFTE DELLA BOCCA DA SOLI
Come per la maggior parte delle patologie e dei problemi del cavo orale, una corretta igiene orale ed uno stile di vita sano possono aiutare a prevenire l’insorgenza del problema. Non esistono, però, terapie specifiche che garantiscano a chi soffre di stomatite aftosa di prevenire la ricomparsa delle afte. Per alleviare e curare la patologia, si ricorre a terapie topiche. Le più comuni consistono nell’applicazione a livello locale di gel o pomate lenitivi e talvolta contenenti principi antibiotici.
Curare le afte della bocca con rimedi naturali
Ci sono diversi rimedi naturali che vengono utilizzati per attenuare il fastidio ed agevolare la guarigione delle afte. Tra i più comuni ed efficaci ci sono:
- l’assunzione di fermenti lattici, utili nei casi in cui la comparsa di afte sia conseguente a squilibri intestinali;
- applicazione di aloe vera, nota per le proprietà lenitive, rinfrescanti e rigeneranti;
- applicazione di propoli, nota per le proprietà anestetiche ed antinfiammatorie;
- applicazione di ghiaccio;
- assunzione di liquirizia da tenere in bocca per sfruttarne le proprietà antinfiammatorie;
- applicazione di argilla verde, nota per le proprietà antinfiammatorie e purificanti.
Bruxismo: ricostruire i denti per rimediare ai danni del digrignamento
/in Estetica Dentale, Malattie infiammatorie/da Studio MottarossiPer chi soffre di bruxismo, ricostruire i denti può essere una delle soluzioni estreme in caso non si riesca ad arrestare il problema per tempo. La patologia che fa serrare la mandibola con eccessiva forza e digrignare i denti, soprattutto durante la notte, porta diverse conseguenze alla salute. Una delle più evidenti è il fatto che lo smalto dentale si consuma eccessivamente, fino alla comparsa di fratture ai denti. Il digrignamento è un’azione involontaria e di solito il paziente non si accorge di avere tale problema finché non si manifestano problemi ai denti. Esistono però altri sintomi che, se indagati per tempo, possono permettere a chi ne è affetto di intervenire prima che i denti subiscano danni seri.
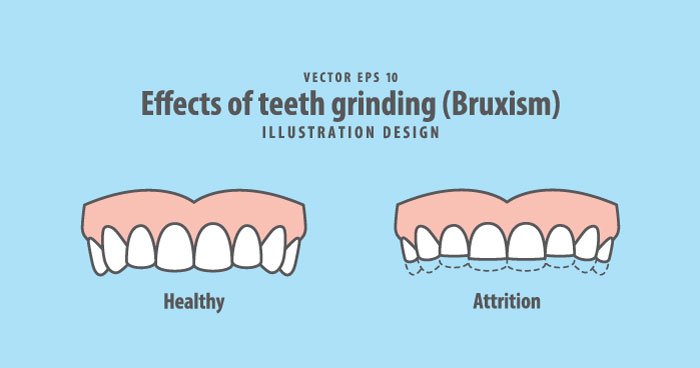
Bruxismo – Studio Motta Jones, Rossi & Associati
CONSEGUENZE DEL BRUXISMO: QUANDO RICOSTRUIRE I DENTI?
Con il tempo, digrignare i denti può portare conseguenze gravi alla loro salute. Il continuo sfregamento dei denti è ciò che provoca i danni allo smalto. Poiché in tal modo la dentina rimane esposta, si avvertirà anche l’aumento della sensibilità dentale al caldo e al freddo.
Quando si serra la mandibola con molta forza durante il sonno, se i denti sono già molto consumati, si possono inoltre verificare delle piccole fratture. I dentisti ricorrono alla ricostruzione quando lo smalto dentale del paziente ha ormai subito gravi danni. Grazie alla ricostruzione, si recupera la funzionalità dei denti e si ottiene un miglioramento estetico.
SOLUZIONI AI DANNI DEL BRUXISMO PER RICOSTRUIRE I DENTI
Per rimediare ai danni dello smalto dentale causati dal bruxismo è necessario ricorrere alle protesi dentarie. Le più utilizzate in caso di danni meno gravi sono le faccette dentali e gli intarsi. Grazie a questi, si ripristinano la forma e la colorazione naturale della dentatura. In alternativa, si può effettuare una ricostruzione con resina composita, inserita direttamente sui denti, modellandone la forma e indurendola per mezzo di una particolare luce. Utilizzare un bite o delle mascherine a seguito della ricostruzione diventa indispensabile per evitare danni alle protesi.
Cause e sintomi del bruxismo
Esistono diversi fattori riconosciuti come possibili cause del digrignamento dei denti, come:
- disturbi del sonno,
- malocclusione dentale,
- stress,
- assunzione di alcuni farmaci,
- malattie neurologiche,
- uso di droghe,
- consumo eccessivo di alcolici.
Alcuni segnali non andrebbero trascurati perché possono indicare al paziente di essere affetto da questa patologia. Quando si digrignano i denti ci si sveglia tendenzialmente con i muscoli della faccia indolenziti. I denti che hanno subito l’abrasione dello smalto presentano in genere un colore giallastro e sono più corti della norma. L’erosione della parte distale, infatti, degenera in un progressivo rimpicciolimento dei denti. Anche i dolori alla cervicale ed i mal di testa frequenti al risveglio possono indicare che si soffre di bruxismo. Inoltre, chi digrigna i denti può avere problemi ad aprire completamente la bocca e a deglutire.
PREVENIRE I DANNI DEL BRUXISMO E LA RICOSTRUZIONE DEI DENTI
Se il bruxismo viene diagnosticato in tempo, è possibile salvaguardare la salute dei denti del paziente grazie all’uso del bite. Questa mascherina, realizzata sulle impronte dentali, impedisce alle arcate di entrare in contatto tra di loro quando si serra la bocca. Con il bite è possibile evitare l’usura dello smalto ed alleviare la tensione muscolare, migliorando anche la qualità del sonno del paziente. Questi apparecchi in gomma dura o morbida ricalcano la dentatura e si devono indossare durante tutta la notte.
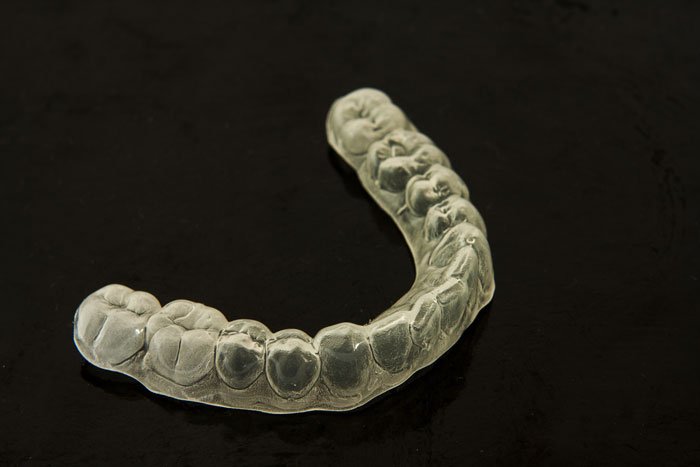
Bite – Studio Motta Jones, Rossi & Associati
È utile, inoltre, provare a migliorare il proprio stile di vita per evitare lo stress che porta a digrignare i denti e correggere l’eventuale malocclusione.
Le principali cause della candidosi orale
/in Igiene Orale, Malattie infiammatorie/da Studio MottarossiLa candidosi orale viene chiamata anche mughetto orale. Consiste in un’infezione micotica causata dalla Candida Albicans. Questa tipologia di fungo appartiene alla famiglia dei Saccaromiceti ed è presente normalmente nella bocca, in una concentrazione tollerabile ed innocua. La sua funzione, infatti, è quella di facilitare la digestione degli zuccheri. In alcune particolari condizioni, però, la micosi può proliferare e dare luogo ad un’infezione. La maggior parte dei fattori che causa l’insorgere del mughetto orale sono innanzi tutto responsabili di un abbassamento delle difese immunitarie. Come conseguenza, insorge l’infezione nella bocca.
CANDIDOSI ORALE: NEONATI E BAMBINI I SOGGETTI PIÙ A RISCHIO
Ad essere maggiormente colpiti da questa malattia sono i neonati, soprattutto in caso di parto prematuro. Il sistema immunitario dei neonati prematuri, infatti, non è ancora perfettamente sviluppato e può essere meno efficiente della norma. Il fastidio causato da tale infezione nei bambini impedisce un’alimentazione regolare. Il rifiuto del latte può essere un primo sintomo del problema. In tal caso si può verificare se ci sono placche bianche nella bocca. In caso affermativo, ci si deve rivolgere ad uno specialista per curare il bambino e permettergli di riprendere a mangiare normalmente. Le verifiche ed eventuali cure andranno fatte anche sulla mamma poiché, in caso di allattamento, il fungo si trova in genere anche sul capezzolo materno.
Altre cause del mughetto orale
I neonati ed i bambini non sono gli unici soggetti a rischio di micosi della bocca. La Candida Albicans provoca infezioni, ad esempio, in concomitanza con:
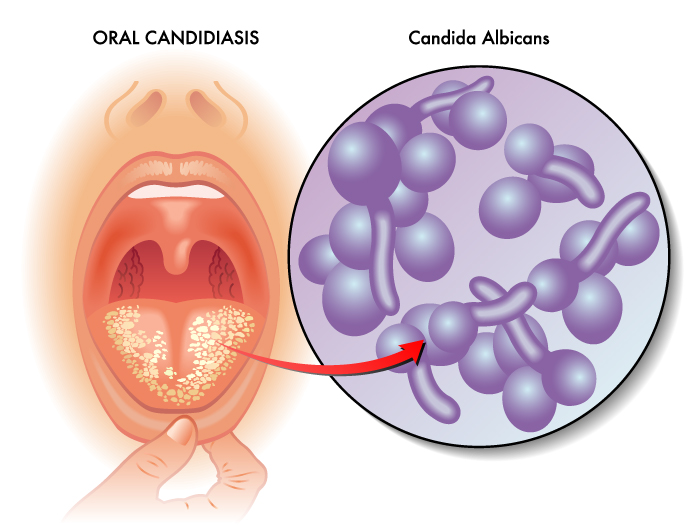
Candidosi Orale – Studio Motta Jones, Rossi & Associati
- un forte raffreddore o l’influenza,
- una gastroenterite,
- un’infezione batterica, come congiuntivite o gengivite.
Chi soffre di una malattia virale, inoltre, ha le difese immunitarie più basse della norma ed è un soggetto a rischio di mughetto orale. L’utilizzo di alcuni farmaci come gli antibiotici per periodi di tempo prolungati è un’altra causa di riduzione delle difese immunitarie. Chi è sottoposto a determinate cure farmaceutiche, quindi, può avere maggiore facilità a contrarre questa malattia. Le cure antibiotiche spesso debellano tutti i batteri, compresi quelli che svolgono una funzione positiva come alcuni batteri presenti nella flora intestinale.
Inoltre, assumere droghe, soffrire di diabete, avere contratto il virus dell’HIV, sono altri fattori che possono contribuire alla comparsa dell’infezione da Candida Albicans.
LA CANDIDOSI ORALE È CONTAGIOSA?
Se si viene a contatto con la saliva di chi ha questa infezione in corso, si può rimanere contagiati. Il contatto con la mucosa della bocca o del naso e con la saliva può avvenire prevalentemente attraverso il bacio o durante la poppata tra la mamma ed il lattante. Anche la condivisione delle posate con cui si mangia può portare al contagio della Candida Albicans. Se si è diagnosticata la presenza di questa infezione, è molto importante evitare questo tipo di contatti e, nel caso dell’allattamento, seguire precise indicazioni fornite dal medico.
SINTOMI DELLA CANDIDOSI ORALE
Riconoscere la candidosi è abbastanza facile grazie ai sintomi tipici avvertiti dal paziente. Il nome mughetto orale deriva proprio dalla pellicola biancastra che compare, in genere, sulla lingua di chi ne soffre. Talvolta il mughetto, insieme a delle placche, può comparire anche sul palato. Altri segni comunemente associati all’infezione sono:
- leggero fastidio e pizzicore diffuso nel cavo orale,
- bruciore molto intenso nella bocca,
- sapori alterati e sgradevoli,
- arrossamento intenso, dovuto all’erosione provocata dal fungo.
CURA DELLA CANDIDOSI ORALE
La candidosi orale non deve essere trascurata, poiché rischia di diffondersi in altre parti del corpo o di cronicizzarsi. Difficilmente passa da sola ed è necessario rivolgersi ad uno specialista per individuare immediatamente la cura giusta.
Candidosi Orale – Studio Motta Jones, Rossi & Associati
La terapia più comune si basa sulla prescrizione di farmaci antimicotici che solitamente riescono ad eliminare il problema in pochi giorni. Tra i farmaci più utilizzatici sono quelli a base di nistatina e miconazolo, i primi sono più indicati per gli adulti, gli altri per i bambini.
Altri rimedi per la candidosi orale
Per facilitare e velocizzare la guarigione dalla malattia, si possono assumere alcuni integratori insieme ai farmaci antimicotici prescritti dallo specialista. Spesso è il medico stesso a suggerire i prodotti più idonei al paziente. Nella maggior parte dei casi si consiglia di integrare la terapia con dei fermenti lattici, per almeno 15 giorni. I fermenti aiutano la flora batterica a proliferare e a tornare attiva al fine di debellare i miceti patogeni della candidosi. I fermenti lattici si possono assumere, oltre che come integratori preconfezionati, mangiando dello yogurt.
Per attenuare il fastidio alla bocca, invece, si consigliano degli sciacqui con acqua insieme alla camomilla, oppure alla malva o al bicarbonato.
COME PREVENIRE LA CANDIDOSI ORALE
I soggetti a rischio di candidosi alla bocca devono fare particolare attenzione alla prevenzione. Le raccomandazioni principali per evitare l’insorgere del problema sono:
- curare attentamente l’igiene orale quotidiana;
- utilizzare spazzolini da denti puliti e sostituirli periodicamente o sostituire le spazzole in caso di dispositivo elettrico,
- effettuare regolarmente i controlli dal dentista e l’ablazione del tartaro.
Chi soffre di diabete dovrà curarsi per mantenere la glicemia nei livelli standard indicati dal medico. Questa misura di prevenzione contribuirà ad evitare le recidive di infezione alla bocca da Candida Albicans.
La possibile correlazione tra la parodontite ed il morbo di Alzheimer
/in Malattie infiammatorie, Specializzazioni dello studio dentistico/da Studio MottarossiLa medicina si interroga da tempo sulla possibile associazione esistente tra parodontite e morbo di Alzheimer. Il morbo di Alzheimer si sviluppa tramite un complicato processo su base infiammatoria cronica, che dipende da più fattori e la perdita dei denti dovuta all’infiammazione cronica parodontale risulta associata in modo significativo al rischio di sviluppare tale malattia neurologica.
Nei pazienti affetti da Alzheimer e al contempo da malattia parodontale si riscontra una maggiore gravità ed un declino più rapido delle capacità cognitive. Nell’ottica di questa correlazione, risulta chiara l’importanza della cura costante della propria salute orale. La salute dei denti, infatti, è una delle condizioni fondamentali per il benessere fisico e mentale di ogni persona. Se si soffre con frequenza di sanguinamento delle gengive, è fondamentale prenotare una visita da un parodontologo. Questa pratica permetterà di curare i denti senza ricorrere ad un intervento chirurgico e di ridurre il rischio di infarto, ictus e Alzheimer.
COME LA PARODONTITE INFLUISCE SUL MORBO DI ALZHEIMER
L’origine dell’Alzheimer sembrerebbe associata all’accumulo di grovigli neurofibrillari e di placche amiloidi nel cervello. La causa della malattia, però, non è ancora appurata con certezza. Nei giovani l’Alzheimer ha chiare basi genetiche, mentre negli anziani esistono vari fattori che potrebbero determinare un’infiammazione del tessuto cerebrale. Le infezioni periferiche e lo stress ossidativo, ad esempio, giocano un ruolo importante nell’insorgenza del morbo.
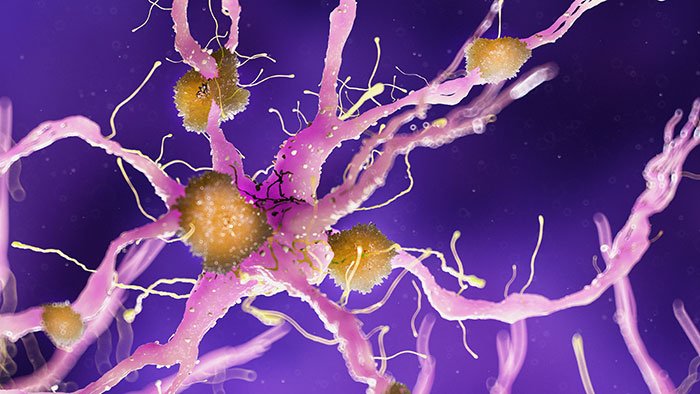
Parodontite e Alzheimer – Studio Motta Jones, Rossi & Associati
È risaputo che la parodontite è associata a diverse patologie infiammatorie e per questo motivo si presuppone che possa influire anche sulla degenerazione cerebrale. Questo avverrebbe attraverso l’infiammazione prodotta dai batteri parodonto-patogeni. Una possibile spiegazione è che la parodontite liberi nel sangue mediatori pro-infiammatori che riescono a superare la barriera emato-encefalica. Questi stimolano la produzione di radicali liberi e citochine pro-infiammatorie da parte delle cellule nervose. Tale fenomeno determinerebbe un progressivo danneggiamento delle strutture nervose.
Parodontite e Alzheimer – Studio Motta Jones, Rossi & Associati
COME L’ALZHEIMER INFLUISCE SULLA PARODONTITE
Se da una parte si studia una possibile incidenza della malattia parodontale sullo sviluppo del morbo di Alzheimer, è senz’atro interessante valutare il rapporto tra le due dal punto di vista opposto.
Il morbo di Alzheimer, infatti, allo stesso modo condiziona e favorisce fortemente l’insorgere della malattia parodontale. I pazienti colpiti dall’Alzheimer che non sono in grado di provvedere autonomamente alla propria igiene orale tendono, dunque, a sviluppare più facilmente la parodontite. Nei malati di Alzheimer si assiste ad una progressiva perdita delle funzioni motorie, per cui la quotidiana ed accurata pulizia dei denti risulta spesso compromessa.
Alzheimer, definizione e sintomi
Chi vuole conoscere il possibile nesso tra la parodontite ed il morbo di Alzheimer, forse è interessato a comprendere meglio cos’è quest’ultimo e come si manifesta. Il nome della malattia deriva da quello dello psichiatra che l’ha scoperta nel 1906. È un morbo a carattere neurodegenerativo, caratterizzato da:
- progressivo declino cognitivo,
- perdita di memoria,
- perdita di facoltà mentali.
La conclusione inevitabile è il decesso del paziente. Questo morbo rappresenta la causa più frequente di demenza negli anziani.
Spesso i primi sintomi della malattia vengono confusi con quelli del fisiologico invecchiamento o sono attribuiti allo stress. In una fase avanzata, invece, sopraggiungono la difficoltà nel linguaggio, nella lettura e nella scrittura, fino alla perdita di ogni forma di autosufficienza.
La correlazione tra Alzheimer e altre malattie
Oltre al legame tra parodontite e morbo di Alzheimer esiste una correlazione tra quest’ultimo ed altre malattie, studiata dalla medicina. Sono associati al declino cognitivo anche:
- l’ipertensione,
- il diabete mellito,
- la depressione,
- l’iperlipidemia,
- le patologie croniche renali,
- l’infarto cardiaco,
le lesioni traumatiche cerebrali.
Sigaretta elettronica: ecco i benefici per chi vuole smettere di fumare
/in Malattie infiammatorie/da Studio MottarossiSono molte le persone che ogni anno provano ad utilizzare la sigaretta elettronica per smettere di fumare le sigarette tradizionali. I nostri pazienti ci manifestano spesso il desiderio di trovare alternative alle sigarette, perché il fumo macchia i denti, oltre a nuocere alla salute. La pulizia e lo sbiancamento dei denti gialli possono risolvere questo problema sono temporaneamente. In questi casi eseguiamo anche l’applicazione di un getto di acqua e bicarbonato in polvere detto Airflow. Talvolta suggeriamo anche di indossare delle mascherine in silicone a casa, durante la notte, per aumentare i risultati nei giorni successivi allo sbiancamento professionale.
Il problema delle denti gialli in ogni caso si ripresenterà se si continua a fumare. Una domanda che ci pongono in molti è se anche le sigarette elettroniche macchino lo smalto dentale. Se si vuole provare ad utilizzare questo dispositivo, è importante conoscere i suoi effetti sulla salute orale.
COME FUNZIONA LA SIGARETTA ELETTRONICA?
Quando si fuma la sigaretta elettronica si inala un vapore prodotto dal riscaldamento a 200° di una soluzione liquida. Tale liquido passa attraverso una cartuccia e contiene tre componenti:
- diluenti,
- aromi di vari tipi,
- nicotina

Sigaretta Elettronica – Studio Dentistico Motta Jones, Rossi & Associati
I componenti chimici presenti nella soluzione liquida sono in quantità minore rispetto a quelli che si trovano nelle sigarette tradizionali. La presenza di nicotina, però, può inibire la produzione di saliva e causare l’accumulo di batteri nella bocca. Ad oggi, molti dispositivi elettronici per fumare permettono di regolare anche la quantità di nicotina da inalare. In tal senso queste sigarette rappresentano un aiuto per chi vuole smettere di fumare.
SIGARETTA ELETTRONICA E MACCHIE SUI DENTI
La diffusione delle sigarette elettroniche è stata notevole dal 2005. Medici e ricercatori dibattono tutt’ora sulle conseguenze dell’utilizzo di tali dispositivi per la salute. Nelle sigarette elettroniche non è presente il catrame. Per questo motivo la sostituzione di quelle tradizionali con questi dispositivi riduce i danni alla salute portati dal fumo. Non sono state però ancora effettuate ricerche scientifiche che possano attestare con certezza che le sigarette elettroniche non macchino in alcun modo i denti. È possibile che alcuni liquidi utilizzati nel vaporizzatore, nel tempo e con l’utilizzo frequente, ingialliscano la superficie dei denti.
La soluzione migliore per la salute e che porta risultati migliori per i denti resta sempre quella di smettere di fumare e di effettuare lo sbiancamento dal dentista.
Perché il fumo macchia i denti
La nicotina ed il catrame contenuti all’interno delle sigarette tradizionali sono gli elementi responsabili dell’effetto ingiallente sui denti.
Le macchie sullo smalto non sono l’unica conseguenza del fumo sui denti, infatti questo aumenta anche la formazione di tartaro. Una quantità maggiore di placca e tartaro sulla dentatura facilita ulteriormente l’adesione delle sostanze pigmentanti che provengono dalla combustione delle sigarette. La nicotina danneggia inoltre i denti perché ne riduce la densità ossea e mina concretamente la salute del tessuto osseo in cui sono allocati denti.
La nicotina contenuta nel tabacco provoca i denti gialli attraverso più metodi di assunzione:
- fumare sigarette, sigari e pipa;
- masticare chewing-gum alla nicotina;
- masticare tabacco.
PERCHÉ CHI FUMA LA SIGARETTA ELETTRONICA HA I DENTI GIALLI?
La colorazione naturale della dentatura varia da persona a persona. I fattori che incidono sul colore dei denti sono:
- il colore della dentina,
- le caratteristiche genetiche,
- lo spessore dello smalto.

Sigaretta Elettronica – Studio Dentistico Motta Jones, Rossi & Associati
Oltre alla colorazione naturale, la dentatura di ciascuno ha una differente tendenza ad ingiallire col passare degli anni che, oltre al fumo, può dipendere:
- dall’alimentazione;
- dalla scarsa o inadeguata igiene orale;
- dall’assunzione di alcuni farmaci;
- dall’assottigliamento dello smalto dovuto all’età.
Anche se si fumano le sigarette elettroniche, quindi, le macchie ai denti potrebbero non dipendere da questa abitudine.
Chi Siamo
Lo Studio dentistico Motta Jones Rossi & Associati di Milano è specializzato in odontoiatria per adulti, odontoiatria per bambini, chirurgia orale, implantologia, ortodonzia invisibile (es. Invisalign – apparecchio invisibile e trasparente), cura delle malattie parodontali, cura dei denti del giudizio, prevenzione e igiene dentale, chirurgia ricostruttiva 3D, estetica dentale. Un centro odontoiatrico che accompagna il paziente lungo tutto il suo percorso, fornendo consulenza terapeutica, risoluzione ai problemi dei denti e assistenza.
Articoli Recenti
Venite a trovarci
Categorie
Direttore sanitario
Dott. Enrico Riva

 lesioni gengivali
lesioni gengivali