Le principali cause della candidosi orale
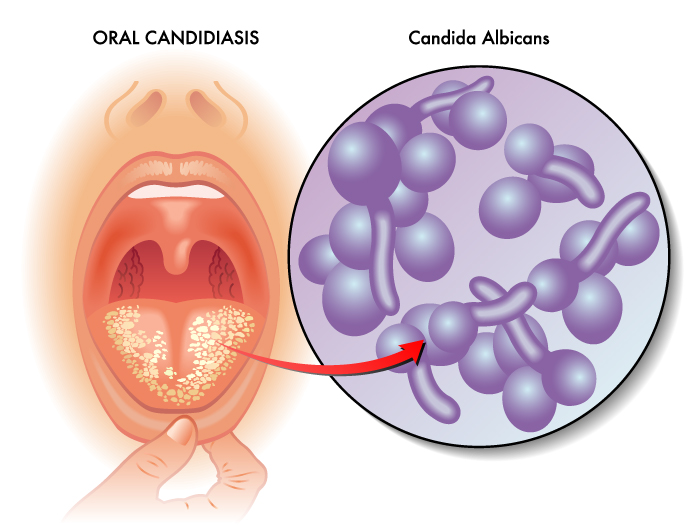
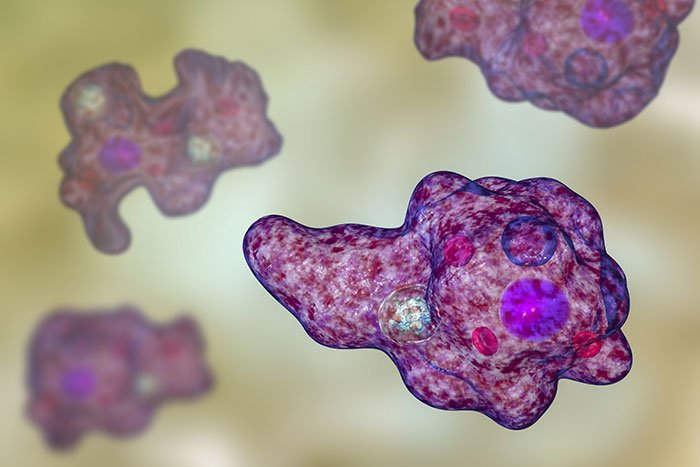
La candidosi orale viene chiamata anche mughetto orale. Consiste in un’infezione micotica causata dalla Candida Albicans. Questa tipologia di fungo appartiene alla famiglia dei Saccaromiceti ed è presente normalmente nella bocca, in una concentrazione tollerabile ed innocua. La sua funzione, infatti, è quella di facilitare la digestione degli zuccheri. In alcune particolari condizioni, però, la micosi può proliferare e dare luogo ad un’infezione. La maggior parte dei fattori che causa l’insorgere del mughetto orale sono innanzi tutto responsabili di un abbassamento delle difese immunitarie. Come conseguenza, insorge l’infezione nella bocca.
CANDIDOSI ORALE: NEONATI E BAMBINI I SOGGETTI PIÙ A RISCHIO
Ad essere maggiormente colpiti da questa malattia sono i neonati, soprattutto in caso di parto prematuro. Il sistema immunitario dei neonati prematuri, infatti, non è ancora perfettamente sviluppato e può essere meno efficiente della norma. Il fastidio causato da tale infezione nei bambini impedisce un’alimentazione regolare. Il rifiuto del latte può essere un primo sintomo del problema. In tal caso si può verificare se ci sono placche bianche nella bocca. In caso affermativo, ci si deve rivolgere ad uno specialista per curare il bambino e permettergli di riprendere a mangiare normalmente. Le verifiche ed eventuali cure andranno fatte anche sulla mamma poiché, in caso di allattamento, il fungo si trova in genere anche sul capezzolo materno.
Altre cause del mughetto orale
I neonati ed i bambini non sono gli unici soggetti a rischio di micosi della bocca. La Candida Albicans provoca infezioni, ad esempio, in concomitanza con:
Candidosi Orale – Studio Motta Jones, Rossi & Associati
- un forte raffreddore o l’influenza,
- una gastroenterite,
- un’infezione batterica, come congiuntivite o gengivite.
Chi soffre di una malattia virale, inoltre, ha le difese immunitarie più basse della norma ed è un soggetto a rischio di mughetto orale. L’utilizzo di alcuni farmaci come gli antibiotici per periodi di tempo prolungati è un’altra causa di riduzione delle difese immunitarie. Chi è sottoposto a determinate cure farmaceutiche, quindi, può avere maggiore facilità a contrarre questa malattia. Le cure antibiotiche spesso debellano tutti i batteri, compresi quelli che svolgono una funzione positiva come alcuni batteri presenti nella flora intestinale.
Inoltre, assumere droghe, soffrire di diabete, avere contratto il virus dell’HIV, sono altri fattori che possono contribuire alla comparsa dell’infezione da Candida Albicans.
LA CANDIDOSI ORALE È CONTAGIOSA?
Se si viene a contatto con la saliva di chi ha questa infezione in corso, si può rimanere contagiati. Il contatto con la mucosa della bocca o del naso e con la saliva può avvenire prevalentemente attraverso il bacio o durante la poppata tra la mamma ed il lattante. Anche la condivisione delle posate con cui si mangia può portare al contagio della Candida Albicans. Se si è diagnosticata la presenza di questa infezione, è molto importante evitare questo tipo di contatti e, nel caso dell’allattamento, seguire precise indicazioni fornite dal medico.
SINTOMI DELLA CANDIDOSI ORALE
Riconoscere la candidosi è abbastanza facile grazie ai sintomi tipici avvertiti dal paziente. Il nome mughetto orale deriva proprio dalla pellicola biancastra che compare, in genere, sulla lingua di chi ne soffre. Talvolta il mughetto, insieme a delle placche, può comparire anche sul palato. Altri segni comunemente associati all’infezione sono:
- leggero fastidio e pizzicore diffuso nel cavo orale,
- bruciore molto intenso nella bocca,
- sapori alterati e sgradevoli,
- arrossamento intenso, dovuto all’erosione provocata dal fungo.
CURA DELLA CANDIDOSI ORALE
La candidosi orale non deve essere trascurata, poiché rischia di diffondersi in altre parti del corpo o di cronicizzarsi. Difficilmente passa da sola ed è necessario rivolgersi ad uno specialista per individuare immediatamente la cura giusta.
Candidosi Orale – Studio Motta Jones, Rossi & Associati
La terapia più comune si basa sulla prescrizione di farmaci antimicotici che solitamente riescono ad eliminare il problema in pochi giorni. Tra i farmaci più utilizzatici sono quelli a base di nistatina e miconazolo, i primi sono più indicati per gli adulti, gli altri per i bambini.
Altri rimedi per la candidosi orale
Per facilitare e velocizzare la guarigione dalla malattia, si possono assumere alcuni integratori insieme ai farmaci antimicotici prescritti dallo specialista. Spesso è il medico stesso a suggerire i prodotti più idonei al paziente. Nella maggior parte dei casi si consiglia di integrare la terapia con dei fermenti lattici, per almeno 15 giorni. I fermenti aiutano la flora batterica a proliferare e a tornare attiva al fine di debellare i miceti patogeni della candidosi. I fermenti lattici si possono assumere, oltre che come integratori preconfezionati, mangiando dello yogurt.
Per attenuare il fastidio alla bocca, invece, si consigliano degli sciacqui con acqua insieme alla camomilla, oppure alla malva o al bicarbonato.
COME PREVENIRE LA CANDIDOSI ORALE
I soggetti a rischio di candidosi alla bocca devono fare particolare attenzione alla prevenzione. Le raccomandazioni principali per evitare l’insorgere del problema sono:
- curare attentamente l’igiene orale quotidiana;
- utilizzare spazzolini da denti puliti e sostituirli periodicamente o sostituire le spazzole in caso di dispositivo elettrico,
- effettuare regolarmente i controlli dal dentista e l’ablazione del tartaro.
Chi soffre di diabete dovrà curarsi per mantenere la glicemia nei livelli standard indicati dal medico. Questa misura di prevenzione contribuirà ad evitare le recidive di infezione alla bocca da Candida Albicans.








 State of the art and newperspectives in bone and implant surgery - Studio Motta Jones, Rossi & Associati
State of the art and newperspectives in bone and implant surgery - Studio Motta Jones, Rossi & Associati